当院の大腸カメラの特徴
おなかの症状で受診された患者様に、「大腸内視鏡検査ってされたことありますか?」とお聞きすると、「便潜血のことですか?」などとおっしゃる患者様が、意外に多くいらっしゃいます。大腸内視鏡検査とは、大腸カメラのことです。胃カメラはほとんどの方が聞いたことがあり、イメージもわくのだと思いますが、大腸カメラというものの具体的なイメージがわかない方もいらっしゃるようです。
■どのような方が受けるべきでしょう?
腹部の症状がある方です。便秘や下痢、腹痛、血便、食欲不振、嘔吐、吐き気などが当てはまります。検診で行う便検査で陽性の方も、大腸がんが隠れていることを意味しますので、すぐに大腸カメラを行わなければなりません。
現在日本人で、がんで亡くなる方は、年間37万人いらっしゃいます。その中でも大腸がんで亡くなる方は5万人(女性のがん死亡原因1位、男性のがん死亡原因3位)、胃がんで亡くなる方は4万人を超えています。平均すると毎日1000人以上もの方が、がんでお亡くなりになっています。40歳代から急激に大腸がんになる方が増えます。内視鏡検査を定期的に行うことが、唯一早期発見、早期治療に繋がります。
※便潜血が陽性でも、痔のせいだろうと、大腸カメラをしていただかない方がいます。そのような方は、このページの一番下、「便検査の結果はどう解釈する?」をお読みください。
■いったいどのような検査なのでしょう?
大腸カメラは、その名のとおり、大腸専用のカメラを肛門から挿入し、小腸の入り口まで、長く曲がりくねる大腸をくまなく観察してくる検査です。
■どんな病院で大腸カメラを受けるべきなのでしょうか?
まず、医師が大腸カメラを得意としているかどうかはもっとも重要なポイントといえます。大腸は長さそのものも長く、一人ひとり形が異なるのも特徴的です。肛門から奥まで達するのに複雑に屈折する箇所が数箇所ありますし、消化管内のヒダの数も多く、病変を見つけるのに高度な操作技術が必要です。また大腸の壁は、胃と比べて大変薄く、壁の向こう側の血管などが透けて見えることもあります。この中で内視鏡を操作し、ポリープを切除したり、大腸がんを根こそぎ切除するのは、さらに高度な技術は勿論のこと、患者様が動かないようにしっかりサポートできる看護技術も必要です。大腸カメラが操作できれば、胃カメラは容易に操作できますが、その逆は難しいものになります。
当院では一般の医院にて大腸カメラが奥まで入らず、病変を見つけられなかった患者様、また内視鏡では治療ができないと判断された患者様をご紹介いただき、無事に検査も治療も遂行できることがあります。
また、大腸カメラの検査は、大腸の中にある便がきれいに排出されていないとカメラを挿入できません。便があったまま無理に挿入すると視界が遮られ、腸が破れてしまうことがあります。このため、検査前の食事や、当日液体の下剤を2L近く飲んでいただく検査となります。またしぼんでいる腸に、空気を入れながら無理に進めると、検査後のおなかの張りなど、腹痛の原因になります。これを苦痛とされ検査を躊躇されてしまう方もいらっしゃいます。
当院では、できるだけ楽に受けていただけるよう、前日の検査食も6種類から選べ、液体下剤も豊富に取り揃え、さらに下剤を飲まないでも検査できる、胃カメラ注入法による大腸カメラ、無送気挿入法など
さまざまな工夫を行っています。
一度も大腸カメラを行ったことがない方は、他院で大腸カメラを行ったブロガーさんのリンクがあります。ご興味のある方はお読みください。
ブロガーおぎゃこさんが体験された、一昔前の大腸カメラ
「オラ、大腸検査に行くだの巻き。」
※ブロガーおぎゃこさんは胃カメラのページにも登場します。
大腸カメラは、その名のとおり、大腸専用のカメラを肛門から挿入し、小腸の入り口まで、長く曲がりくねる大腸をくまなく観察してくる検査です。
当院では、できるだけ楽に受けていただけるよう、前日の検査食も6種類から選べ、液体下剤も豊富に取り揃え、さらに下剤を飲まないでも検査できる、胃カメラ注入法による大腸カメラ、無送気挿入法など
特徴1浸水法による苦痛の少ないスコープ挿入法
 当院では、久里浜医療センター 水上 健 先生直伝の浸水法というスコープ挿入法を用いて苦痛のない内視鏡検査を行っております。
当院では、久里浜医療センター 水上 健 先生直伝の浸水法というスコープ挿入法を用いて苦痛のない内視鏡検査を行っております。
大腸に挿入する際、一般的には空気で腸管を膨らませスコープを進めます。これによって短時間の挿入が可能になりますが、腸が無理に伸ばされるため強い痛みや不快感が起こりやすくなります。
当院では、空気を入れず、水を注入しながらサイホンの原理を応用して内視鏡を滑らせるように進めることで、鎮静剤を用いなくとも不快感や痛みをほとんど感じずに検査することができます。
大腸カメラの際の痛みの種類
●空気が腸管を伸ばす痛み
●腸が曲がっているところを通過する痛み(痩せていたり、体格が小さい方、高度な便秘の方、帝王切開、胃手術などの腹部手術歴のある方に多い)
●腸の神経が過敏な人(過敏性腸症候群の方など)
特徴2浸水法による腸形態異常の把握
完全無送気軸保持短縮法にサイホンの原理をプラスした浸水法で内視鏡挿入のメリットには、腸の形態が文字通り手に取るように分かることもあげられます。
バーチャル大腸内視鏡検査(大腸CT)などでも形態異常は診断できますが、バーチャル大腸内視鏡検査だと腸を膨らませてパンパンにして撮影するため空気による影響が大きく、実際のおなかの中の状態と一部異なって写ります。大まかな異常を起している部分は指摘できても、ピンポイントでどの部位が異常を来たしているかはわからないことなどがあります。
大腸カメラでは、形態診断と同時に病変部分をお腹の上からピンポイントで特定できるほか、ポリープや癌の切除治療などもできるのでメリットが大きい検査法となります。
特徴3患者さん一人ひとりに合わせた最適なスコープの選択
大腸の形は人それぞれ異なりますので、その人に合うスコープの太さや長さも変わってきます。当院では、通常の検査用スコープ以外にも、挿入困難専用スコープ(PCF-PQ260L)や治療専用スコープ(PCF-H290T)を導入しております。
PCF-PQ260Lは、通常のスコープよりも細く(外経9.2mm)、挿入時の負担を大幅に減らすことが出来ます。特に痛みの強い患者さんに使用します。PCF-H290Tは、腸内の病変を高精度で安全に切除するため開発された治療専用スコープです。
当院では、患者さん一人ひとりに合わせてスコープを使い分けており、これまでに痛みが強くて検査を受けられなかった方や、ポリープや早期がんの病変を安全に治療したい方もご満足頂けるラインナップを揃えています。
 PCF-H290T
PCF-H290T PCF-PQ260L
PCF-PQ260L
特徴4少量の鎮静剤を使用した安全で痛みのない内視鏡
 大腸内視鏡検査を経験された方の中には、苦しさや腹部膨満感、痛みなどがトラウマになっている方も少なくありません。そこで、当院では少量の鎮静剤を使用し、緊張をやわらげ、苦痛を軽くする意識下鎮静法という手法を用いておりますので、どんな方でも安全で楽に受けられる内視鏡検査を行っています。
大腸内視鏡検査を経験された方の中には、苦しさや腹部膨満感、痛みなどがトラウマになっている方も少なくありません。そこで、当院では少量の鎮静剤を使用し、緊張をやわらげ、苦痛を軽くする意識下鎮静法という手法を用いておりますので、どんな方でも安全で楽に受けられる内視鏡検査を行っています。
意識下鎮静法は少量の鎮静剤を静脈注射する方法です。ウトウトした状態になる程度の麻酔で、呼びかけるとすぐに目を覚ましますが苦痛や痛みを感じずにすみます。検査中は呼吸・血圧・脈拍などを監視するモニターで全身状態をしっかり管理しています。検査が終了しましたら、しっかり覚醒するまでリカバリーベッドでお休みいただきます。
なお、ご帰宅時を含め、当日は車・バイク・自転車の運転はできません。
まれに既往症やアレルギーなどにより鎮静剤の使用ができない方もおりますので、事前診察時にご確認させて頂きます。
特徴5消化器内科医(内視鏡専門)が行う内視鏡検査 外科医との違い
 消化器の先生は内科・外科の所属があります。
消化器の先生は内科・外科の所属があります。
内視鏡検査が始まったばかりの頃は、大腸内視鏡の名医は外科の先生が多く、今も外科の先生の方が内視鏡が上手いのではないかというイメージがありますが、現在の研修システムでは外科の先生は、手術(開腹手術)をメインで行なっており、内視鏡の研鑽がなかなかできていないのが現状です。そのため内視鏡に関しては、内科の先生の方が外科の先生に比べ平均的に技術が上であることが多いです。
もちろん内視鏡の研鑽を積んでいる外科の先生も沢山いますので、受診される際に、先生に直接ご確認頂くのがよいと思います。(外科の先生は、おしりの外来・肛門科を標榜していることが多いです)
特徴6豊富な下剤選択
お腹の中に便が残っていると、ポリープの見逃しにつながってしまったり、痛みの原因になってしまったり、検査中のデメリットが多くなります。このため当院では前日に便になりにくい検査食を食べていただき、当日の朝は、患者さまに合わせて飲みやすい下剤(1~2ℓの洗腸液)を選択し、便がなるべく残らないように工夫しています。
大抵の病院やクリニックでは、効率や売り上げの面から下剤(洗腸液)も決まった物のみ採用しており、患者さんによっては味が苦手、量が多いなどで、飲めず検査が出来ないということがありますが、当院では、5種類の下剤(洗腸液)から、口からでも飲みやすい、患者さんごとに最適なものをオーダーメイドでご提案しております。
当院では、当日の下剤(洗腸液)を飲まなくても検査ができる、下剤を飲まない大腸カメラも行っています。
これははじめに胃カメラから必要な量の下剤(洗腸液)を直接、十二指腸に注入し、その後排便された後に大腸カメラを行う手法です。鎮静剤でウトウトしている間に洗腸液を注入しますから、不快感もありません。ただし前日の食事などの制限は通常の大腸カメラと同じですので、当日の緊急大腸カメラができるということではありません。
また下剤を飲まない大腸カメラは以下の方はできません。
①胃の手術を受けて、胃の一部がない方
②卵、大豆、ココナッツ、ピーナッツアレルギーの方
③内臓逆位と言われた方
④医師との問診で、不適切と判断された方(炎症性腸疾患の炎症が強いとき、クローン病で小腸の狭窄が疑われるとき、進行大腸癌が疑われるとき、その他既往歴で安全性が担保できないとき)
下剤を飲まない大腸カメラに興味のある方は↓へ。
特徴7外来でのポリープ切除
 大腸がんはそのほとんどが放置された大腸ポリープから発生しているため、ポリープの段階で切除してしまえば将来の大腸がん予防につながります。
大腸がんはそのほとんどが放置された大腸ポリープから発生しているため、ポリープの段階で切除してしまえば将来の大腸がん予防につながります。
大腸内視鏡検査では、発見したポリープをその場で切除する日帰り手術を行っています。当院では検査中に見つかった病変の大きさ、形状、色調、そして微細構造を特殊光や拡大によって詳細に確認した上で切除が必要かどうかを判断しています。
検査中に切除するので別日にスケジュールをあける必要がありませんし、事前準備も1度で済みます。また、その日にご帰宅できます。後日切除したポリープの良性悪性の判定のため診察は必要ですが治療は完了します。
特徴8二酸化炭素送気
 大腸内視鏡検査は一般的に挿入時には腸の形や癒着部位を確認しながら奥まで挿入することを目的としています。そして、カメラを抜いてくるときに病変の有無を細かく調べます。
大腸内視鏡検査は一般的に挿入時には腸の形や癒着部位を確認しながら奥まで挿入することを目的としています。そして、カメラを抜いてくるときに病変の有無を細かく調べます。
当院では挿入時には無駄な空気を入れない浸水法を用いてカメラを進めますが、カメラを抜いてくるときは、ヒダとヒダの間にある小さな病変も見逃さないように、大腸に気体を入れて膨らませ腸内を観察します。観察が終わると、できるだけ気体をカメラで抜いて終了しますが、カメラが物理的に届かない腸管(小腸)にも気体が残ることがあり、検査後に腹部の不快感・張り・痛みなどの原因になります。
このような症状を軽減するため、当院では気体を空気ではなくCO2(二酸化炭素)を用いています。CO2は空気に比べて非常に水に溶けやすいため、検査のために拡張した腸管を速やかに収縮させることで、苦痛を減らすことができます。
特徴9ポリープ発見率を上げる工夫
 大腸カメラを行う先生によって将来の大腸がんになる確率が変わることをご存知でしょうか。
大腸カメラを行う先生によって将来の大腸がんになる確率が変わることをご存知でしょうか。
2010年にポーランドの臨床試験(N Engl J Med 2010; 362:1795-1803)が発表されましたが、腺腫発見率(ADR: Adenoma detection rate)が20%以下だと、20%以上の先生に比べ、約10倍大腸がんになりやすいという衝撃の結果がでました。また、2014年にアメリカの臨床試験(N Engl J Med 2014; 370:1298-1306)でも同様の結果が発表され、さらにADRが1%上がるごとに、患者さんが大腸がんになるリスクが3%ずつ減少するという結果が出ました。
いかに腺腫(ポリープ)をくまなく探せるかと言うことがカギになるわけですが、これはどれだけ日々の検査を丁寧に行っているかで変わってきます。
当院では、1回の検査でポリープを1つでも多く発見するために、視野角の広いスコープの導入、先端フードを装着し死角になりやすい部分を詳細に観察、しっかりした前処置による見落としが起こりにくい環境づくり、などにもこだわっています。また大学病院で大腸カメラを専門的に行っておりましたので、見落とされやすい部分の傾向も把握しております。
特徴10ハイビジョン画質・拡大内視鏡による高精度な診断
 大学病院などの専門施設で使用されている高度な内視鏡診断機器を採用しており、通常の検査に比べ、高精度な内視鏡診断を行っております。
大学病院などの専門施設で使用されている高度な内視鏡診断機器を採用しており、通常の検査に比べ、高精度な内視鏡診断を行っております。
検査中に病変や異常を発見した際には、色、形、表面の状態などを観察します。当院では、微細な病変を正確に診断するために、約70~80倍に拡大観察できる精密検査用スコープを導入しています。ポリープには平坦なものもあるため、特に詳細な観察が不可欠です。
毛細血管や粘膜構造の細部を拡大して観察することで、炎症・腫瘍、良性・悪性などのより正確な診断につなげます。また、大腸がんが見つかったときは内視鏡治療・外科手術など、どのような治療が最適かの判断にも役立ちます。
拡大による詳細な観察の上、組織を採取して生検を行う、ポリープを切除するなどを行っていますので、正確な診断と適切な治療のために拡大による観察は不可欠です。
特徴11特殊光(NBI)による詳細な内視鏡診断
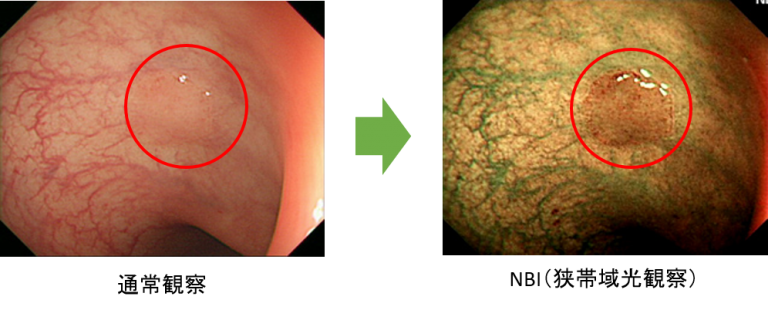
通常光とは異なる狭帯域光観察によって微細な病変を発見しやすくする内視鏡観察手法がNBI(Narrow Band Imaging)です。
内視鏡の分野で長く世界をリードし続けてきたオリンパスが開発したもので、通常光では見逃しやすい早期がんの場合も、NBIで毛細血管が集まっている部分がすぐわかるため、発見しやすくなります。通常の観察とNBIによる観察は、スコープを挿入したままで手元スイッチで簡単に切り替え可能です。照明のスイッチと同じですので、患者さんには何ら負担をかけません。登場当時より明るい光で観察できるようになったことで微細な表面構造や毛細血管をはっきり確認でき、検査の精度がより上がっています。
当院では拡大機能とNBIによって、早期の病変発見に加え、平坦な病変のスピーディな発見に努めています。
特徴12より精度の高い診断をサポートするフルハイビジョンモニターを導入、また視野移動を最小限にするため天吊りアームを導入
 早期がんを発見するため、内視鏡診断機器や豊富なスコープのラインナップに加えて、モニターも高精度なものを採用しております。
早期がんを発見するため、内視鏡診断機器や豊富なスコープのラインナップに加えて、モニターも高精度なものを採用しております。
現時点では一番サイズの大きいフルハイビジョンモニターを導入しし、上記のNBIと合わせて使用することで、初期の小さな病変も発見できるように努めています。
また検査中の視野移動を最小限にし、より正確な診断を行うため、状況に合わせてモニターの位置を柔軟に調整できる天吊りアームを導入しております。
特徴13ブルーライト照明完備
 内視鏡室の照明には、モニターの視認性を向上できるブルーライト照明を導入しております。集中力が増すなどの効果が報告されており、近年画像診断専門医での活用が広がっており診断精度の向上に寄与しております。
内視鏡室の照明には、モニターの視認性を向上できるブルーライト照明を導入しております。集中力が増すなどの効果が報告されており、近年画像診断専門医での活用が広がっており診断精度の向上に寄与しております。
早期診断を行うことで、小さな病変のうちで発見できれば、より低侵襲な治療を受けることができ、術後の体の負担も最小限ですみます。
このように当院では他院では見逃されるかもしれない、小さな病変(初期のがん)をさらに高精度で発見できるよう内視鏡を行う環境にもこだわっております
特徴14土日もできる内視鏡検査
現在、10-15人に1人は生きている間に大腸がんになり、年間約5万人の方が大腸がんで亡くなっています。特に女性ではがんの中の死亡原因第一位が大腸がんであります。40歳を超えた方に関しては大腸がんのリスクが上がるため、一度も大腸カメラを受けたことがない場合は検査を検討することを強くお勧めいたします。
そうはいっても、仕事で平日は大腸カメラを受けられないという方も多いと思います。そのため、当院では土・日も検査を行っております。
また生理周期とかぶってしまうのではと心配される女性のかたもいらっしゃいますが、問題なく検査できますので、看護師等に当日その旨お伝えください。
特徴15内視鏡洗浄機 KD-1

内視鏡は患者さんの体内を観察するので、徹底的な感染対策が不可欠です。当院では、検査ごとにアルカリ洗剤洗浄と強酸性電解水で器具を丁寧に洗浄し、消化管内視鏡消毒装置によってしっかり消毒しています。当院に導入されている内視鏡消毒装置は、信頼性の高いカイゲンファーマのクリーントップKD-1です。
※患者さまから「胃カメラ、大腸カメラを受けに行きたいのだけれど、この時期だし、どうやって消毒しているのか、ちょっと気になっていて…」と相談がありました。院長とベテラン看護師さんが答えています!是非ご覧ください。詳しくはこちらへ!
大腸カメラの費用・時間
検査・治療自体は15~30分ほどで終わりますが、前後に病状把握や鎮静剤使用後の休息時間、医師からの説明時間を設けており、全ての時間を合わせて、約90分です。
保険診療ですので、検査費用自体は全国どこでも同じ額となりますが、当院ではサイズの大きいポリープ切除も行いますので、ポリープ切除費の上限が2000~6000円ほど高くなっております。大学病院と同等の設備で高精度の検査が受けられ、さらに少量の鎮静剤を使用することで痛みや苦しさがない検査を行っております。
大腸内視鏡(大腸カメラ)検査
| 1割負担 | 3割負担 | |
|---|---|---|
| 事前診察料(感染症採血+検査食など含む) | 約5,000円 | 約6,800円 |
| 大腸カメラのみ ※ | 約2,500円 | 約6,500円 |
| 大腸カメラ+ポリープ切除+病理検査費+検査後食 ※ | 約9,000~12,000円 | 約22,000~32,000円 |
所要時間は来院~帰院まで約90分です。
※使用する薬剤の種類・量・生検やポリープの個数などにより多少変わることがあります。
当院の大腸カメラの流れ
Step1検査前日
前日の夕食はお渡しした検査食か、消化が良く残りにくいメニューを21時までに食べてください。その後は水、麦茶は飲んでいただいて構いません。服用を許可されたお薬のみ服用し、他は休薬します。 就寝前にお渡しした下剤を内服し、早めに休んでください。
Step2検査当日
- ①大腸カメラの方は全員に検査着を準備しています。来院時はお好きなお召しものでいらして下さい。
- ②朝食も食べないでください。(検査が午後の方も念のため朝から食べないでください)
- ③お水・麦茶の摂取は検査直前まで問題ありませんのでご自由におとりください。
- ④内服薬は、事前診察の際に確認し、内服可能と言われたお薬のみお飲みください。
- ⑤検査時間の5時間前からご自宅で腸内洗浄液を1~2ℓ飲みます。時間をかけて飲んでください。(全身状態や既往症などにより、服用をご来院後に院内で行っていただく場合もありますし、下剤を口から飲まない大腸カメラの方は必要ありません。)
- ⑥鎮静剤を使いますので、公共交通機関または付き添いの方の運転でご来院ください。検査当日は運転をすることはできません。
- ⑦来院後、再度問診、便の状態を確認させて頂きます。追加洗浄液内服や浣腸を行うこともあります。
- ⑧更衣室でお着替えして頂きます。
- ⑨鎮静剤を用いた苦痛の少ない内視鏡を行うため、点滴をお取りし、必要不可欠な感染症の採血を行います。
- ⑩検査室で内視鏡をお受けいただきます。検査は10~20分程度、病変切除を行う場合はそれに加えて5-15分程度かかり、組織を一部採取し病理検査にお出しします。鎮静剤を使用しますので、眠っている間に検査も治療も終わります。
- ⑪検査終了後、鎮静剤の効果が切れるまで回復室でお休みいただきます。
- ⑫目が覚めましたら検査後の注意点をお話しします。
⑬診察室で大腸カメラ画像を見ていただき、詳細についてお話します。(組織を採取した場合、病理医の診断結果が必要ですので、2週間後以降に再度外来で結果説明を致します) -
******************
- 大腸がんで亡くなる方は年間5万人(女性のがん死亡原因1位、男性のがん死亡原因3位)
40歳代から急激に大腸がんになる方が増えます。
内視鏡検査を定期的に行うことが、唯一早期発見、早期治療に繋がります。
便検査の結果はどう解釈する?
 一般の検診における「便検査」とは、便に血が混じっているかどうかを調べる「便潜血検査」になります。便検査の結果そのもので大腸がんが有る、無いを正確診断できるものではありません。現在、ほとんどの検診施設が用いている「便潜血検査(免疫法)」は、人間の血液の一部である赤血球に含まれるヘモグロビンに反応する抗体を用いて、便に血が含まれているかどうかを捕らえています。人間の赤血球のみに反応するので、食物として摂取した生肉などには影響しません。また胃潰瘍などの胃の出血にも反応しにくいようにできています。ほとんどの検診施設は、2日分の便検体で判定します。
一般の検診における「便検査」とは、便に血が混じっているかどうかを調べる「便潜血検査」になります。便検査の結果そのもので大腸がんが有る、無いを正確診断できるものではありません。現在、ほとんどの検診施設が用いている「便潜血検査(免疫法)」は、人間の血液の一部である赤血球に含まれるヘモグロビンに反応する抗体を用いて、便に血が含まれているかどうかを捕らえています。人間の赤血球のみに反応するので、食物として摂取した生肉などには影響しません。また胃潰瘍などの胃の出血にも反応しにくいようにできています。ほとんどの検診施設は、2日分の便検体で判定します。
便検査が陽性だったけれど、痔もあるしな…
便潜血が陽性だったけれど痔もあるしな…こう思いながら便潜血が陽性だったのに、大腸カメラを受けて頂けない方がいらっしゃいます。確かに「便検査でひっかかって大腸カメラを受けたのに、大腸には何の病気も見つからなかった」という方が便潜血陽性者の3割ほどいらっしゃいます。逆に言えば、便潜血陽性者の7割の方に大腸の病気が見つかります。大腸の病気と聞くと、一番初めに思いつくのは、大腸がんでしょうが、実は便潜血陽性者のわずか数%にしか大腸がんは見つかりません。多くは、大腸ポリープ、大腸憩室、炎症性腸疾患(潰瘍性大腸炎、クローン病など)です。「なんだ、がんでは無いのか」と軽視しがちですが、実はこれらの病気は将来、がん化するリスクが高い病気です。実際に検診で便潜血検査が行われるようになってから、大腸カメラを受けてただく方の数が増え、大腸がんの死亡者割合は年々減少しています。
では幸い、大腸に何も病気が見つからなかった3割の方の原因は何でしょう。やはり多くは、痔や月経血が原因ということが考えられるわけですが、まれに白血病などの血液がんや肝硬変など大腸に病気がなくても便検査が陽性になる疾患があります。大腸カメラで大腸に病気がないことを確かめたうえで、さらに考えられうる稀な疾患がないか突き止めていただくことは、決して無駄とは言えません。
つまり便検査が陽性であったことは、決して「痔からの出血だろう」などと侮れることではなく、そのうち7割もの方に大腸がんもしくはその前がん病変が見つかることを認識しなければいけません。結果を真摯に受け止め、勇気を出して大腸カメラを受けていただきたいです。
便検査が陰性なら大腸がんは無いのか?
「最近おなかの調子が悪いのだけれど、便検査が陰性だったので、大腸がんではなさそうで安心している」とおっしゃる患者様がいらっしゃいます。では、陰性だったら、大腸がんは無いと断言できるのでしょうか?実はそうではありません。便検査では3割の方に大腸がんの見逃しがあるといわれています。
以前に、「大腸カメラで大腸がんが診断された方に、便検査を受けていただく」という研究がいくつかなされました。高い陽性率が出るものと予想されていましたが、予想外に低い確率でした。その陽性率は研究ごとにばらつきがあり、低いものではわずか30%、高いもので90%程度でした。当初は大腸がんが、早期なのか、進行がんかで陽性率が変わったのだろうと推測されましたが、がんの進行具合と陽性率は関係していなかったと結果がでました。陽性率の違いの原因は、便の採取回数によることがわかりました。1回しか採便しなければ、便潜血陽性になる確率は最も低く30~40%程度、2回分の便を検査する方法では70%程度、さらに2年連続(のべ4回)で91%程度と、採便の回数を重ねるごとに陽性率が高くなる(大腸がんを見逃しにくくなる)ことが分かったのです。
このため、現在日本では2回法を用いる施設が大半です。しっかり2回分の採便が提出されれば、おおむね大腸がんの方の70%を正確に陽性と診断しているといえます。しかし、逆に言えば大腸がんに罹患されている方の30%の方が、便検査陰性として見逃されているのです。
便検査が陰性であっても決して安心せず、体調に耳を傾け、異変を感じたら、大腸カメラを受けていただくことをおすすめします。
3D-CTバーチャル大腸内視鏡とは?
近年CT画像技術の発展に伴い、マルチスライスCTを用いたバーチャル大腸内視鏡が、健診施設などを中心に行われるようになっております。バーチャル大腸内視鏡(CTコロノグラフィー:CTC)というと名前だけで先進的なイメージがあり、大腸カメラのように下剤を飲んだり、食事の制限をしなくても、大腸カメラと同じような検査ができるのでは、と思われる方もいらっしゃいますが、実はそうではありません。大腸カメラと同様に、前日の食事制限・前日の下剤内服・当日の腸管洗浄剤の内服が必要な検査ですし、肛門から気体を入れて膨らませた腸をCT撮影するという実に原始的な検査法です。熟練した内視鏡医がいない健診施設などの環境では、大腸の病気を発見するための一つの検査法にはなりますが、検査のデメリットも多いため、当院ではバーチャル大腸内視鏡は行っておりません。














