どんな病気か?
潰瘍性大腸炎(Ulcerative Colitis;UC)は大腸の粘膜に炎症をひきおこし、潰瘍などを生じる原因不明の疾患です。原因が分からないことから厚生労働省から難病に指定されています。
本来、体内に入ってきたウイルスや細菌を食べて体を守ってくれる白血球に免疫機能の異常が起こり、自分の体を攻撃してしまう結果、大腸の粘膜に炎症をひきおこし、びらんや潰瘍を生じると考えられています。
通常、肛門に近い直腸から始まり、口側に連続的に広がる性質があり、大腸全体が病気になることもあります。
症状は?
 腹痛とともにゼリー状の粘液が排便時に多くなり、下痢になります。
腹痛とともにゼリー状の粘液が排便時に多くなり、下痢になります。
しだいに粘液の量が増え、血が混じったり(粘血便)、血便がでるようになります。さらにひどくなると1日に10回以上も血便がでるようになります。
ひどいときには発熱や体重減少、頻回の血便による貧血もおこります。また悪化に伴い腹痛も持続することがあります。
これらの症状が、良くなったり(寛解)、悪くなったり(再燃)を繰り返します。
原因は?
現在も明らかにされていませんが、遺伝的要素、食べ物や化学物質などの環境因子、腸内細菌の乱れ、免疫異常、ストレスなどの要因が重なり合って発症すると考えられています。
そのため、特定の原因がはっきりしないため完全に完治させる方法がないので、できるだけ症状を抑える治療をしながら、病気と長く付き合っていく必要があります。
しかし、薬物治療や食事療法を行うことで、普段どおりの社会生活を送ることが出来ている方が多くいらっしゃいます。
どのくらいの患者さんがいるか?
患者数は2016年度には18万人を超えており、年間約1万人ずつ増加しています。約1000人に1人がこの病気に罹患している計算になります。
発症年齢は?
男性は20-24歳、女性は25-29歳に多く認められますが、最近は高齢の発症も増えています。また男性と女性で発症率に差はありません。また半世紀前は、半分の方が死亡する不治の病でしたが、治療が発達した現代では特定の場合を除いて死にいたることはなく、病気を持っていない一般の方と比較しても生存率は変わらないといわれております。
合併症は?
腸管に生じる合併症、腸管外に生じる合併症があります。
腸管に生じる合併症
- 大出血
- 狭窄
- 穿孔
- 中毒性巨大結腸症
- 大腸癌
腸管外に生じる合併症
- 虹彩炎
- 結膜炎
- 口内炎
- 脂肪肝
- 胆石
- 膵炎
- 原発性硬化性胆管炎
- 高アミラーゼ血症
- 腎炎
- 尿路結石
- ネフローゼ症候群
- 関節炎
- 関節痛
- 結節性紅斑
- 壊疽性膿皮症
特に潰瘍性大腸炎と診断されてから7‐8年以上経過すると、大腸癌のリスクが上がることが知られているため、定期的な大腸内視鏡検査で早期発見することが大切です。また最近では適切な治療をして炎症を抑えることで、大腸癌のリスクが少なくなると考えられています。
※開院すぐに当院で内視鏡検査をしてくださった潰瘍性大腸炎の患者さまからうれしいご連絡を頂きました。定期的な大腸カメラ検査に悩まれている皆様に読んでいただきたいと、体験記を綴って下さいましたので、ご参考にされてください。「大腸カメラ体験記」
遺伝する?
海外の報告では、約20%の方に炎症性腸疾患の近親者がいるといわれております。しかし、現時点では特定の遺伝子は見つかっておりません。環境因子、腸内細菌などの要因が重なり合って発症すると考えられています。
診断方法は?
潰瘍性大腸炎の患者さんは、血便・粘血便・頻回の下痢などを起こし来院されます。感染性腸炎・過敏性腸症候群(IBS)などでも同様の症状を起こすため、現在の症状や経過・過去の病歴などを問診することから始まります。
また他の病気と区別するための検査を行ないます。大腸の詳しい状況を調べるため、大腸内視鏡・腹部レントゲン・腹部エコー・便カルプロテクチン検査、全身の状態を評価するため血液検査などが行なわれます。
大腸内視鏡で、症状の程度や炎症の範囲を調べます。また検査時、粘膜の一部を採取し、顕微鏡レベルで組織の状態を観察し、似た疾患と比較することで、潰瘍性大腸炎と診断されます。
どんな治療をするか?
内科的治療と外科的治療がありますが、原則的には内科的治療(薬物治療)が行なわれます。下記のような治療があります。
5-ASA(5‐アミノサリチル酸)製剤
日本で使用可能なものは、サラゾスルファピリジン(サラゾピリン;SASP)とメサラジン(ペンタサ・アサコール・リアルダ)があります。
製剤ごとに特徴がありますが、炎症を起こしている腸に直接届くことで、直接炎症を抑えます。こうして炎症を抑えることにより、活動期の症状(下痢・下血・腹痛)を改善する効果と、寛解を維持する効果を示します。
副腎皮質ステロイド
副腎皮質ステロイドは強力な炎症抑制作用を持ち、5-ASA製剤とならび潰瘍性大腸炎の治療に広く使われる薬です。代表的な製剤としてプレドニゾロン(プレドニン)が用いられます。
有効性は非常に高く、5-ASA製剤だけでは炎症を抑えられない中等症~重症の患者さんに使用されます。しかし、効果が高い反面、使用量が大量になったり使用期間が長期に及ぶと副作用が生じやすい薬です。炎症を抑えるため初めは大量に投与しますが、症状が改善してきたら徐々に減量しどんなに長くても2-3ヶ月で中止します。ステロイドの効果で、症状が良くなったからと急に投与をやめてしまうと悪化してしまうため、慎重な減量が必要です。またその患者さんごとの炎症の状態に応じた慎重な減量を行なうことで、非常に高い効果が得られます。
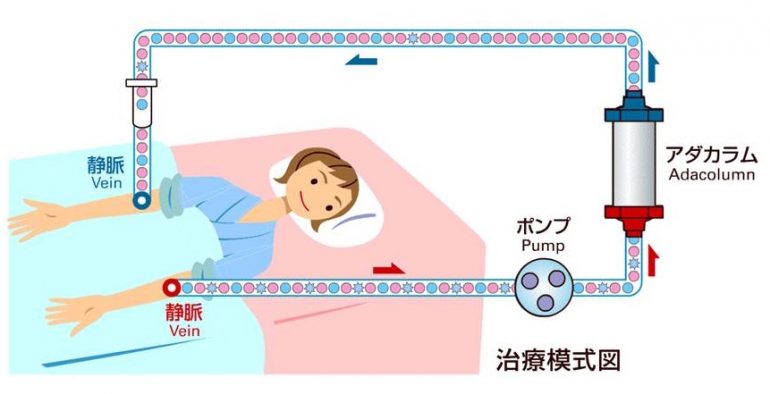
血球成分除去療法
本来、体内に入ってきた異物や細菌から体を守ってくれる白血球が、大腸の粘膜内で過剰に活性化し、炎症の悪化に影響を与えています。血球成分除去療法では、この活性化した白血球を血液から吸着除去し、炎症を鎮めていく治療法です。顆粒球吸着療法(GMA)と白血球除去療法(LCAP)があります。
やり方は、点滴の針を2本いれ片方の静脈から血を機械へ送り機械で活性化した白血球を除去した後、もう片方の静脈へ戻します。(下図参照)1度実施しただけでは全て除去することは出来ないので、主治医と相談し何度か実施する必要があります。
免疫調整薬または抑制薬
過剰に活性化した免疫反応を抑えるために免疫調整剤や抑制剤が使用されます。
アザチオプリン(イムラン、アザニン)や6-メルカプトプリン(ロイケリン)は、通常臓器移植時の拒絶反応を抑えるために使われますが、潰瘍性大腸炎では副腎皮質ステロイドを中止すると再燃してしまうような強い炎症がある患者さんに使用します。
シクロスポリン(サンデュミン、ネオーラル)やタクロリムス(プログラフ)も通常臓器移植時の拒絶反応を抑えるために使用されますが、炎症を強力に抑えるとともに、速効性があるので副腎皮質ステロイドでは効果がない患者さんの寛解導入で使用されます。
抗α4β7インテグリン抗体製剤
過剰に活性化した白血球が血管内から腸管に移動することで炎症を引き起こします。活性化した白血球の表面にはα4β7インテグリンが発現することが知られています。このα4β7インテグリンが腸管表面の目印(MAdCAM-1)にくっつくことで血管内から腸管に白血球が移動し、腸管での炎症を引き起こします。抗α4β7インテグリン抗体製剤(エンタイビオ)【点滴】を使うことで白血球が腸管に行かないようにすることで炎症を抑えます。腸管のみに効くため安全性が高いと考えられています。
抗TNF-α抗体製剤
炎症には色々な生体内物質が関与しますが、白血球が作るTNF-αというサイトカインが炎症を引き起こすメカニズムに重要な役割を果たしています。このTNF-αを抑える薬として、抗TNF-α抗体製剤のインフリキシマブ(レミケード)【点滴】やアダリムマブ(ヒュミラ)【皮下注射】やゴリムマブ(シンポニー)【皮下注射】が使用されます。これらの薬は、副腎皮質ステロイドなどにこれまで効果が得られなかった患者さんに使用されます。
食事で気をつけることは?
 潰瘍性大腸炎では、薬物療法が第一選択となるため、食事療法は補助的なものと考えられています。また罹患部位や炎症の程度によりどこまで食事に気をつけるかは人により異なります。下痢・血便などを認める時期には、脂肪の多いもの、食物繊維の多いもの、刺激物は避けていただくのが良いとされています。寛解期(下痢・血便・腹痛がない状態)には、特別な制限の必要はないと考えられています。もともと食事で下痢をしやすいなど腸の弱い方もいるので、その方々に応じて悪化しない食事が取れていれば食事内容に気をつける必要はありません。また最近、亜鉛の摂取が炎症改善に役立つと言われており、動物性たんぱく質、豆類の適度な摂取も重要と考えます。
潰瘍性大腸炎では、薬物療法が第一選択となるため、食事療法は補助的なものと考えられています。また罹患部位や炎症の程度によりどこまで食事に気をつけるかは人により異なります。下痢・血便などを認める時期には、脂肪の多いもの、食物繊維の多いもの、刺激物は避けていただくのが良いとされています。寛解期(下痢・血便・腹痛がない状態)には、特別な制限の必要はないと考えられています。もともと食事で下痢をしやすいなど腸の弱い方もいるので、その方々に応じて悪化しない食事が取れていれば食事内容に気をつける必要はありません。また最近、亜鉛の摂取が炎症改善に役立つと言われており、動物性たんぱく質、豆類の適度な摂取も重要と考えます。
喫煙(たばこ)は大丈夫?
クローン病では、喫煙が病状を悪化することが知られているため禁煙が必要ですが、潰瘍性大腸炎では喫煙は病状の悪化などには関与しないと考えられています。しかし、一般的に喫煙は肺がん・心筋梗塞・脳梗塞・脳卒中などのリスクが上がるため、喫煙はお勧めしておりません。
妊娠・出産に影響はありますか?
症状が落ち着いた状態(寛解期)であれば影響はありません。しかし、症状が落ち着いていない状態(活動期)にあると女性の患者さんは妊娠しづらくなることや、流産・早産などのリスクが若干高くなるという報告があります。なので病気を落ち着かせておくことが妊娠全期間を通してより危険を少なくするために大切になります。 薬物治療については殆どの種類は胎児に影響を与えず安全であるとされていますが、中には影響を与える可能性があるものもあります。しかし先程述べました通り症状が悪化してしまうと流産や早産のリスクが高まってしまう可能性がある為、自己判断で薬を中断せず主治医と相談する必要があります。
潰瘍性大腸炎と診断されたあと、どの先生に診てもらうといいですか?
消化器内科を標榜している病院やクリニックで診察・治療を受けることが出来ます。
大学病院で重症の患者さんを診察させて頂いた経験的なものになりますが、下記のような点に気をつけて先生を選んで頂くとよいと思います。(あくまで自分が患者さんだったら どんな先生に診てもらいたいか? という個人的な見解ですので、意見が合わない方もいらっしゃると思いますのでご容赦ください。)
今まで診察してきた患者さんの人数、そのなかで病状悪化した方をどのくらい診察してきたか?
私自身そうでしたが、大学病院で専門医として働く以前は、消化器内科医でも、炎症性腸疾患の患者さんを多く診察したことがありませんでした。そして診察した患者さんの殆んどは、基本治療薬の5-ASA製剤で症状が落ち着いており、臨床的寛解に至っている(病状悪化をしていない)患者さんがほとんどでした。
しかし大学病院では、基本治療薬で良くならなかった重症な患者さんの診察をメインに行います。重症な患者さんがなるべく早く寛解にできるように工夫をこらし、その後長期に渡って寛解を維持できるように細心の注意を行いながら日々治療を行っていきます。
また沢山の患者さんを診察していると、病状が悪化(再燃)する1-2ヶ月前から わずかな「おなかの変化」に気付くことが多くなります。そのような早期の段階で治療介入できると大きな悪化もなく寛解を維持できます。
内視鏡的寛解を目標にしているか?
ひと昔前ですと、臨床的寛解(下痢・血便・腹痛などの症状がない状態)で治療をキープすることが多かったのですが、臨床的寛解の患者さんのなかで、粘膜に炎症が残っている患者さんでは病状が悪化しやすいことなどが分かってきました。
そのような経緯から現在では内視鏡的寛解(症状がないのは前提で、さらに大腸カメラで直接粘膜を見ても炎症がない)を目指すことが治療の目標になっております。
5ASAの最適化(その他内服薬も含む)ができているか?
5ASAの最適化についてですが、製剤や使用量によって炎症を抑える範囲(特性)が違います。
潰瘍性大腸炎の炎症が残っている粘膜に最適な効果がでる5ASA製剤を選んで治療を行います。
その他の治療薬でも一つひとつ効果が違いますので、その違いを理解した上で患者さまと一緒に治療内容を選択します。
ステロイドの使用方法をきちんと理解しているか?
基本治療薬の5ASA製剤で寛解導入できないときは、一般的にステロイドが使われます。ステロイドは強力に炎症を鎮めてくれるので病状が悪化しているときには効果が高い薬ですが、使い方に留意が必要です。
潰瘍性大腸炎の場合、一般的に高容量から開始し、徐々に減量し中止します。開始する容量、減量するまでの期間、再燃した際の次の一手を考えているかが重要となります。
不十分な容量で始めると炎症がおさまらないですし、減量が早すぎると再燃してしまったり、減量が遅すぎると副作用のリスクがあがったりします。
また減量中に再燃してしまったときは、再度ステロイドを増やすこともありますが、何回も増やしたり減らしたりはせず、他の薬剤に変更することが望まれます。
(ステロイドは生涯使用した合計量によって起こる副作用がある程度決まっており使い方に留意が必要です。ステロイドを使っても再燃をする患者さんには長期的な安全性を考慮して他の薬に変更します。)
大腸内視鏡・血液検査・便検査など検査がきちんとスケジュールされているか?
潰瘍性大腸炎と診断され、7年以上経過すると、大腸がんになりやすくなると言われており、病状にかかわらず定期的な大腸内視鏡検査が推奨されています。
また治療薬によっては、臓器障害が起こったり、感染症になりやすくなったりするため、適切な時期に定期的な血液検査を行い副作用が起きているか確認する必要があります。
最近では、炎症の状況を大腸内視鏡検査より簡単に調べることが出来る、便検査(便中カルプロテクチン検査)も行えるようになっておりますので、そのような検査も組み合わせることで、適切な治療をより早く提供することができ再燃のリスクを下げることができます。
このような点を気をつけられている先生に受診できると長く寛解状態を維持することができ、自分らしい生活ができると思います。ご参考になれば幸いです。
他院で潰瘍性大腸炎で通院中です。①内服継続 ②診察 ③内視鏡 を希望します。可能ですか?
可能ですが、ご希望の内容により保険適応・自費診療になるかが変わります。 炎症性腸疾患の患者様は、今までの病歴や経過がとても大切で、同じ病状でもお一人お一人治療法が全く違います。 下記のような方針とさせて頂いております。ご了承のほどお願い致します。
①内服を継続してほしい:現在かかられている病院からの紹介状が必要です。また紹介状があっても病状が悪い場合は内服継続が当院では出来ない場合があります。 紹介状がない場合には、原則内服継続はできません。
→新規の予約受付を一時的に停止しております。
②他院で診察を受けているが、病状を相談したい:自費診療(セカンドオピニオン)でのみ受付ております。可能でしたら現在かかられている病院から紹介状を発行してもらって下さい。もし難しいようなら紹介状無しでも可能ですが、今まで使用した薬やその期間をご自身でまとめて頂き、そのほか内視鏡を受けた記録や画像などのデータも出来るだけ持参いただくようにお願いします。→新規の予約受付を一時的に停止しております。
→専用の予約時間を設けているため、WEB予約できません。必ずお電話(042-850-7140)でのご予約をお願いします。
③内視鏡を受けたい
A:紹介状がある場合(主治医の許可がある) :かかりつけ医が、大腸がんの予防や内服調整などのため、腸の状態を把握したいと考えていると思います。そのため当院での内視鏡を希望されるときは主治医の許可が必要です。現在かかられている医師に相談の上、紹介状をもらって下さい。保険での大腸カメラとなります。
B:紹介状がない場合(主治医の許可がない) :原則自費となります。病状の相談を別日で行う場合があり別途費用がかかります。 (検査前事前受診・検査後受診にも別途自費診察料がかかります。)














